Подагру можно с полным правом назвать «старым врагом» человечества: Гиппократ еще в V веке до н. э. описывал клинические симптомы подагрического артрита в своих «Афоризмах». Несколько столетий спустя известный римский врач Гален указывал, что подагра обусловлена «распущенностью, несдержанностью и наследственностью». А тот факт, что заболевание чаще возникало у людей, употреблявших большое количество мяса и вина, дал подагре еще одно название – «болезнь королей» или «болезнь богачей». И хотя многим таким пациентам врачебная помощь была вполне себе по карману, на протяжении многих веков никакой эффективной терапии от этого заболевания не было. Да и современная фармакология не смогла представить ни одного препарата, который мог бы действительно решать вопрос лечения подагры, как правило, речь идет о купировании острых приступов и профилактике ряда осложнений.
Обычно болезнь начинается с острого приступа. Внезапно возникает воспаление одного или нескольких суставов. В большинстве случаев при первом приступе поражается плюснефаланговый сустав большого пальца стопы, иногда – коленный, голеностопный или другие суставы. Возникает острая боль, которую очень трудно терпеть (кстати, слово "подагра" с греческого языка переводится как "нога в капкане"). Чаще всего приступ начинается ночью. Боль, которая быстро прогрессирует, сопровождается краснотой сустава, отечностью, поражающей всю стопу. Нередко повышается температура тела, появляется озноб. Любые движения вызывают боль. Острый приступ подагры длится от 3 до 7 дней. После этого человек чувствует себя хорошо, но потом приступы периодически повторяются. Таким образом, возникает хронический подагрический артрит.
В настоящее время подагрой страдает 2 % жителей США и Евросоюза, в России этот процент несколько ниже, но все равно речь идет о сотнях тысяч человек. Не удивительно, что известная база научных статей Pubmed содержит немало работ, посвященных этому заболеванию и поиску новых, более эффективных стратегий его лечения. О некоторых из них рассказал заведующий кафедрой внутренних болезней НГМУ, д.м.н. Никита Тов во время своего выступления на саммите по ревматологии, организованном НИИ клинической и экспериментальной лимфологии.
Собственно, причина возникновения подагры на сегодня хорошо известна – это накопление в организме мочевой кислоты (гиперурекемия), образующейся из гуанозина и ксантина, большое количество которых содержится в пуриновых основаниях. Известны, как источники накопления их в организме, так и каналы вывода (почки и кишечник). А дальше, как в известной задаче про бассейн и две трубы, дисбаланс между поступлением и выводом, ведет к проблемам. Например, к риску возникновения подагры. Или – мочекаменной болезни, которая также вызывается гиперурекемией.
Кроме того, сегодня ученые отказались от позиции, сформулированной еще во времена Галена, относительно корней заболевания. Главным фактором риска теперь принято считать наследственность. На втором месте – работа почек, то, насколько успешно они выполняют свои функции. Большую роль играют также метаболические факторы. А вот диета вместе с рядом медикаментов, хоть и не исключены полностью из списка причин заболевания, отнесены в самый конец списка. Некоторые изменения претерпел и перечень продуктов, ведущих к накоплению кислоты. В него, например, вошла пищевая фруктоза (та, что содержится в искусственных подсластителях), а вот природная фруктоза (из фруктов и овощей) с этой точки зрения безопасна.
– Интересный факт, коренное население Новой Зеландии – маори до недавнего времени вообще не знали, что такое подагра, эта болезнь пришла к ним вместе с цивилизацией, - отметил Никита Тов.
По словам ученого, это еще раз подчеркивает роль генетических факторов в развитии подагры.
Еще один важный момент: число людей, страдающих гиперурекемией, почти в десять раз выше, чем в случае с подагрой. И завершением ее клинической картины также является поражение суставной ткани. Это говорит, что проблема, вызванная накоплением мочевой кислоты организмом, намного шире, чем статистика заболевания подагрой. Тем более, что гиперурекемию считают фактором риска для развития атеросклероза, сахарного диабета II типа и еще целого ряда заболеваний.
Впрочем, дискуссия о том, чем является мочевая кислота – маркером или фактором, еще продолжается. Понятно одно, что чем выше концентрация мочевой кислоты в крови, тем чаще наблюдаются подагрические атаки.
В 2012 году группа исследователей во главе с американкой Лайзой Стамп предложила свой вариант описания стадий развития подагры:
- высокий риск развития подагры без ее симптомов и отложения кристаллов МУН (речь идет о людях с гиперурекемией);
- отложение кристаллов МУН без симптоматики подагры, заболевание на этой стадии может быть выявлено на УЗИ и при ряде других обследований;
- отложения кристаллов с первой или повторной атаками артрита (подагра развертывается в классическом виде);
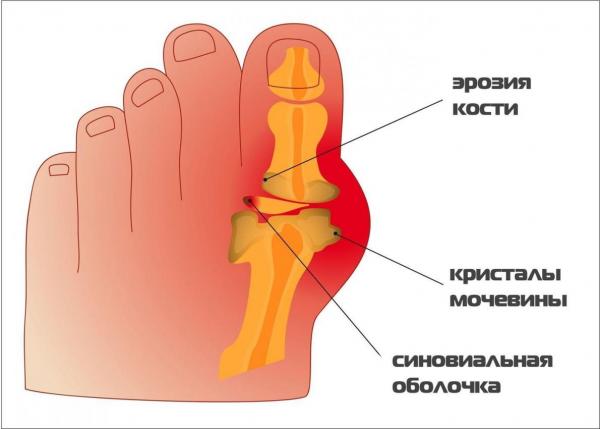
- хронически подагрический артрит и определяемая рентгеном костная эрозия.
При этом, вторая стадия может перейти от второй стадии сразу к четвертой, минуя третью. На основе этого описания построены современные протоколы диагностики и лечения подагры в США.
Европейские врачи предпочитают действовать на основе руководства, написанного в 2014 году, т.н. «Три инициативы». Российский подход к терапии подагры совпадает еще с одним европейским руководством – рекомендациями Европейской антиревматической лиги (ЕULAR), что неудивительно, ведь в их написании принимали и наши врачи. Этот список можно завершить руководством Британского общества ревматологов, вышедшим в 2017 году. Надо отметить, что за небольшими исключениями, эти рекомендации совпадают.
Развитие современных методов диагностики (МРТ, 3D-рентгенография и проч.) вместе с результатом ряда исследований позволяют выявлять подагру на самых ранних стадиях, что дает новые возможности для поиска эффективной терапии.
Магистральным направлением здесь является компенсация перепроизводства мочевой кислоты в организме. Если же говорить о том, чем располагают врачи сегодня, то это, прежде всего, проверенный временем колхицин, который применяют при острых приступах. Лечение продолжают до тех пор, пока: 1) не наступит облегчение состояния больного; 2) общая доза препарата не достигнет 6 мг на фоне отсутствия эффекта или 3) не появятся побочные реакции со стороны желудочно-кишечного тракта. Последние, к слову, возникают у 80 % пациентов и часто влекут досрочное прекращение приема препарата.
При остром подагрическом артрите эффективны и другие противовоспалительные средства, такие как индометацин, фенилбутазон, напроксен и др. А также – кортикостероиды, которые работают на уровне генома.
Между приступами пациентам рекомендована диета, ограничивающая потребление пуринов и алкоголя. К продуктам с высоким содержанием пуринов относятся мясные и рыбные продукты, а также чай, какао и кофе. Недавно также было показано, что снижение веса, достигаемое умеренным ограничением углеводов и калорийной пищи в сочетании с пропорциональным повышением белка и ненасыщенных жирных кислот, приводило у больных подагрой к значительному уменьшению уровня мочевой кислоты.
Подводя итог, сегодня существуют общепринятые протоколы лечения подагры (снятия острых приступов), есть набор препаратов, которыми могут оперировать врачи при назначении лечения. Но настоящего прорыва в борьбе с этим давним недугом человечества можно будет ожидать, когда мы научимся устранять возникший дисбаланс мочевой кислоты в организме. И эту задачу ученым еще предстоит решить.
Сергей Исаев
- Войдите или зарегистрируйтесь, чтобы отправлять комментарии